Nach „Fire and Forget“ nun individuelle Risikoabwägung, u.a. mit Koronarkalkmessung und Empfehlungen für den Einsatz von Ezetimib und PCKS9-Hemmern
Dresden, 4. Dezember 2018:
Zu Beginn der Tagung der American Heart Association (AHA) in Chicago im November 2018 wurde die neue Cholesterin-Praxis-Leitlinie der AHA und ACC (American College of Cardiology) vorgestellt, der 10 weitere Fachgesellschaften aus den USA zugestimmt hatten. Die letzte Guideline 2013 mit der sogenannten „Fire and Forget“ – Strategie hatte für viel Kritik gesorgt. Nun wird eine individuelle Beratung der Patienten empfohlen mit personalisierter Risikoabwägung. Die Kernpunkte der neuen Leitlinie sind:
- Bei allen Individuen gesunden Lebensstil über das gesamte Leben betonen, da dieser das kardiovaskuläre Risiko bei allen Altersgruppen reduziere und die Basis der Therapie des metabolischen Syndroms sei.
- Bei allen Patienten mit kardiovaskulärer Erkrankung soll das LDL-Cholesterin (LDL-C) mit hoch potenten Statinen der maximal tolerierten Statindosis behandelt werden, um LDL-C mindestens um 50% zu senken. Je mehr das LDL-C gesenkt würde, desto größer sei die kardiovaskuläre Risikoreduktion („the lower the better“).
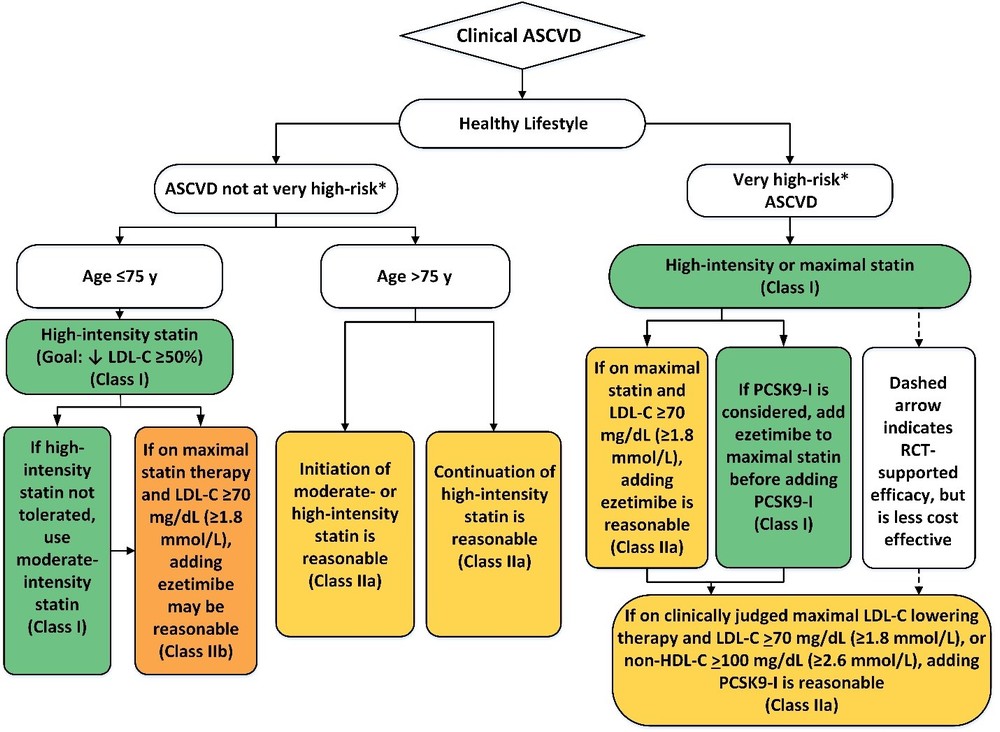
- Bei Hochrisikopatienten mit kardiovaskulärer Erkrankung (definiert als multiple kardiovaskuläre Ereignisse oder ein kardiovaskuläres Ereignis und multiple kardiovaskuläre Risikofaktoren) solle ab einem LDL-C > 70 mg/dl / > 1,8 mmol/l folgende Therapie zusätzlich zu Statinen erwogen werden: zunächst Ezetimib und wenn dies nicht zum Ziel führt zusätzlich ein PCSK9-Inhibitor. Hier wird ergänzt: „obwohl es noch keine Langzeit-Sicherheitsdaten > 3 Jahre“ gebe und die Kosten bedacht werden sollten.
- Bei Patienten mit primärer Hypercholesterinämie (LDL-C > 190 mg/dl / > 4,9 mmol/l) solle mit einem Hoch-Intensitäts-Statin begonnen werden ohne einen Risikokalkulator zu verwenden und wenn darunter das LDL > 100 mg/dl / > 2,6 mmol/l bleibe, wäre zusätzlich Ezetimib Wenn dies auch nicht zur Zielwerterreichung (< 100 mg/dl / < 2,6 mmol/l) führe und multiple kardiovaskuläre Risikofaktoren vorlägen, dann solle ein PCSK9-Inhibitor erwogen werden – wieder wird einschränkend die Kostenfrage erwähnt und betont, dass es noch keine Langzeit-Sicherheitsdaten gäbe.
- Bei Patienten zwischen 40 und 75 Jahren mit Diabetes mellitus und einem LDL-C > 70 mg/dl / > 1,8 mmol/l solle ein Statin von moderater Intensität begonnen werden ohne einen Risiko-Score anzuwenden. Bei Patienten mit Diabetes mellitus und höherem Risiko, insbesondere solchen mit multiplen Risikofaktoren oder solchen zwischen 50 und 75 Jahren, sei ein Hoch-Intensitäts-Statin zu erwägen, um eine LDL-C Reduktion von mehr als 50% zu erzielen.
- Primärprävention: Bei Patienten zwischen 40 und 75 Jahren sollte eine Arzt-Patient – Risikodiskussion erfolgen, bevor ein Statin begonnen wird. Diskutiert werden sollten Risikofaktoren wie Nicotinabusus, arterielle Hypertonie, ggf. HbA1c, LDL-C und errechnetes 10-Jahres-Risiko für eine atherosklerotische kardiovaskuläre Erkrankung. Es sollten die Vorteile einer Lebensstilintervention sowie einer Statintherapie erläutert werden, die möglichen Nebenwirkungen und Interaktionen der Statine. Die Patienten-„Präferenz“ sollte in die Entscheidung mit eingehen: „shared decision-making“.
- Liegt das errechnete 10-Jahres-Risiko für eine atherosklerotische kardiovaskuläre Erkrankung > 7,5% und das LDL-C > 70 mg/dl / >1,8 mmol/l bei Patienten zwischen 40 und 75 Jahren OHNE Diabetes, sollte mit einem Statin mittlerer Intensität begonnen werden, WENN man sich in der Diskussion der Therapieoptionen für ein Statin entschieden Bei Unsicherheit über den Risikostatus sollte der CT-Koronarkalk als Entscheidungshilfe erwogen werden (CAC = coronary artery calcium). Wenn Statine indiziert sind, sollte das LDL-C ≥ 30% gesenkt werden und wenn das 10-Jahres-Risiko ≥ 20% liegt, sollte LDL—C um ≥ 50% reduziert werden.
- Liegt bei gleicher Konstellation wie (7.) das 10-Jahres-Risiko zwischen 7,5% und 19,9% (intermediäres Risiko), sollte bei folgenden
Risiko-verstärkenden Faktoren ein Statin vorgezogen werden:
– positive Familienanamnese bzgl. früher kardiovaskulärer Ereignisse
– LDL-C persistierend ≥160 mg/dl / ≥4.1 mmol/l
– metabolisches Syndrom
– chronische Nierenerkrankung (CKD)
– Z.n. Präeklampsie oder prämaturer Menopause (< 40 Jahren)
– chronische Inflammation (z.B. Rheumatoide Arthritis, Psoriasis oder HIV)
– Ethnische Gruppen mit hohem Risiko (z.B. Süd Asien)
– persistierende Triglyceride ≥ 175 mg/dl / ≥1.97 mmol/l
– Apolipoprotein B ≥130 mg/dl
– high-sensitivity C-reaktives Protein (hsCRP) ≥2.0 mg/l
– Cruro-brachialer Quotient (CBQ) <0.9 und 1
– Lipoprotein (a) ≥50 mg/dl / 120 nmol/l, besonders bei höheren Lipoprotein(a)- Spiegeln - Bei Patienten zwischen 40 und 75 Jahren ohne Diabetes und mit einem LDL-C zwischen ≥70 und 189 mg/d / ≥1.8 und 4.9 mmol/l sowie mit einem 10-Jahres-Risiko zwischen ≥7.5% und 19.9% kann der Calcium-Score (coronary artery calcium = CAC) für die Entscheidung herangezogen werden:
– CAC = 0 Mit einer Statintherapie kann noch gewartet werden außer bei Rauchern, Patienten mit Diabetes mellitus oder mit positiver Familienanamnese bzgl. früher kardiovaskulärer Ereignisse
– CAC = 1- 99 Statintherapie bevorzugt, besonders bei Patienten ≥55 Jahren
– CAC ≥100 Agatston Units oder CAC ≥75. Perzentile: Statintherapie indiziert - Die Adhärenz und die Wirksamkeit der Lipidsenker und Lebensstilintervention sollte anhand von Lipidmessungen aller 4 bis 12 Monate nach Statinbeginn oder Dosisanpassung überprüft werden und dann alle 3 bis 12 Monate wiederholt werden.
Sekundär-Prävention:
Kommentar
Erfreulich ist, dass sich die USA-Leitlinien von der Fire and Forget – Strategie wieder abgewandt haben und die individuelle Risikoabwägung und das Patientengespräch ganz in den Mittelpunkt stellen. Regelmäßige Lipidkontrollen werden wieder empfohlen. So können die Adhärenz und Toleranz, die bei solch einer Therapie entscheidend sind, deutlich verbessert werden und zudem möglichen Nebenwirkungen wie Statin-assoziierten Muskelbeschwerden (SAMS) nachgegangen werden und so einem plötzlichen ersatzlosem Absetzen durch den Patienten entgegen gewirkt werden. Durch die nun wieder empfohlenen Lipidkontrollen ist es weiterhin wahrscheinlicher, Zielwerte zu erreichen, indem das Statin ggf. mit Ezetimib oder PCSK9-Hemmern kombiniert wird. Beide werden explizit in der Leitlinie aufgeführt. Zum Zeitpunkt der neuen Guidelines aus den USA waren, anders als zum Zeitpunkt der letzten EAS/ESC Leitlinien 2016, die beiden kardiovaskulären Endpunktstudien FOURIER (Evolocumab) und ODYSSEY OUTCOMES (Alirocumab) nun schon publiziert. Auch Daten aus den Subgruppenanalysen der FOURIER-Studie gehen schon mit ein.
Zudem soll nun bei unklarer Indikation eines Lipidsenkers per se durch über die klassischen Risikofaktoren hinausgehende sogenannte risikoverstärkende Faktoren (risk enhancing factors) eine Entscheidungshilfe für Arzt und Patienten etabliert werden. Hier gehen bemerkenswerterweise nun Lipoprotein(a) so wie auch das hoch sensitive CRP (hsCRP) wie auch inflammatorische Erkrankungen wie die rheumatoide Arthritis, Psoriasis und auch die Hypertriglyceridämie und ein Knöchel/Arm-Index (ABI) < 0,9 ein. Wichtig ist weiterhin, dass bei Patienten mit familiärer Hypercholesterinämie oder Diabetes mellitus für eine Therapieindikationsstellung keine Score-Berechnung notwendig ist, da sie per se als Hochrisikopatienten gelten. Hilfreich und neu in dieser Leitlinie ist bei Patienten mit unklarer Behandlungsindikation mit intermediären Risiko die Hinzunahme des Koronarkalks, der rasch und nicht invasiv mittels CT bestimmt werden kann. Ein Überlebensvorteil ist durch eine CAC -Bestimmung jedoch nicht nachgewiesen – aber es wäre angesichts der niedrigen Ereignisraten in der Primärprävention eine unrealistisch große Patientenzahl nötig, um dies zweifelsfrei nachzuweisen. Insgesamt gilt der Koronarkalk jedoch im Vergleich zu anderen nicht-traditionellen Risikofaktoren wie dem hsCRP diesen als überlegen.
Ulrike Schatz, Dresden
Literatur
Die Leitlinien wurden in Circulation (2018; doi: 10.1161/CIR.0000000000000625) und im Journal of the American College of Cardiology (JACC 2018; doi: 10.1016/j.jacc.2018.11.002) publiziert.
Eine Begründung der Empfehlungen werden in einer Übersicht in Circulation aufgeführt (2018; doi: 10.1161/CIR.0000000000000626) und im JACC (2018; doi: 10.1016/j.jacc.2018.11.004).
Bitte kommentieren Sie diesen Beitrag !

Neueste Kommentare